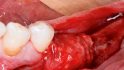
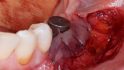
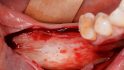
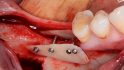
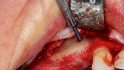
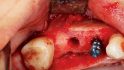
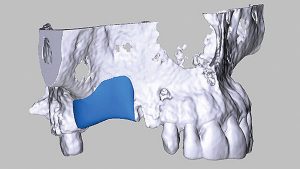
So gelingt die orale Regeneration mit Allografts
Noch immer werden allogene Knochenersatzmaterialien (KEM) in Deutschland sehr kontrovers diskutiert. Ändert sich das mit der allogenen Schalentechnik? Ist der Eigenknochen allenfalls indikationsbezogen noch der biologische Goldstandard? In welchen Materialien liegt die Zukunft?
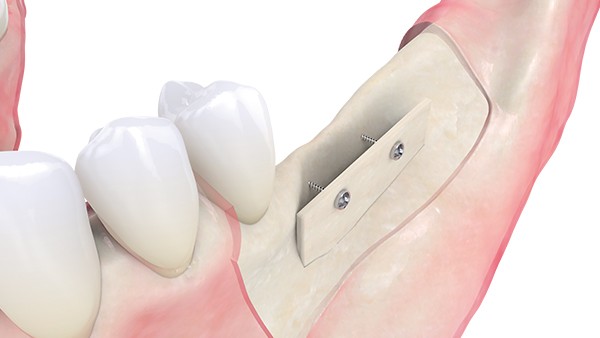
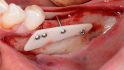
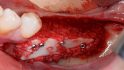
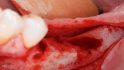
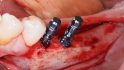
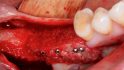
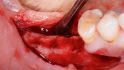
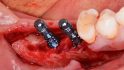
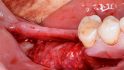
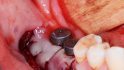
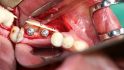
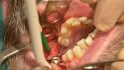
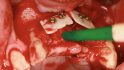
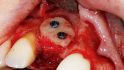
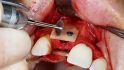
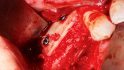
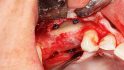
Orale Regeneration mit allogener Schalentechnik ©botiss
Lange galt der autologe Knochen als Goldstandard für die Augmentation größerer horizontal/vertikaler Defekte. Aber die Ersatzmaterialien holen auf. Was hat sich da in den vergangenen drei bis vier Jahren getan? Wo liegen heute die Grenzen von Knochenersatzmaterialien wie Allografts und Co.?
Kämmerer: Horizontale und vertikale Augmentationen von circa vier Millimetern können mit partikulärem KEM erreicht werden, wie die Literaturrecherche von Dr. Dr. Markus Tröltzsch, Ansbach, gezeigt hat. Wer die allogene Schalentechnik und Titan-Meshes wählt, kann mit seinem vertikalen Gewinn über diese Dimension hinausgehen. Stets vorausgesetzt, es gelingt eine adäquate Abdeckung. Die biologische Kapazität von Eigenknochen ist natürlich wesentlich besser als die aller Knochenersatzmaterialien. Er ist nach wie vor biologischer Goldstandard für große vertikale Defekte, aber definitiv nicht für alle Indikationen. Dafür ist die Entnahmemorbidität einfach zu hoch. Selbst bei der Entnahme kleinerer Blöcke kann es zu Schmerzen, Sensibilitätsausfällen und Wundheilungsstörungen kommen, auch bei der retromolaren Entnahme, die bei der Standard-Schalentechnik nach Prof. Dr. Fouad Khoury, Olsberg, am häufigsten zum Einsatz kommt. Noch größer ist die Morbidität bei der extraoralen Entnahme.
Tunkel: Die Schalentechnik mit allogenen kortikalen Platten- und allogen/autolog geschichtetem partikulären Material kann nachweislich in vielen Indikationen mit Eigenknochen-Platten mithalten. Wir haben bei inzwischen zehn Patienten aus medizinischen Gründen eine Seite mit allogenen Schalen augmentiert, weil wir nicht genug Eigenknochen gewinnen konnten, und auf der anderen Seite autologen Knochen eingesetzt. Die Ergebnisse waren bei allen Patienten gleichwertig. Wir mussten keine der beiden Seiten nachaugmentieren. Also gilt bei der Schalentechnik für vertikale und horizontale Augmentation: Autologe und allogene Schalen sind gleichwertig. Es gab keine Unterschiede, keine Komplikationen bei einem Knochenaufbau von oft mehr als fünf Millimetern.
Gilt das auch für die individuellen allogenen Knochenblöcke?
Kämmerer: Man könnte sie natürlich in größeren Höhen herstellen lassen, aber davon rät selbst botiss ab. Das weiß ich aus eigener Erfahrung. Generell fehlt bei den CAD/CAM-gefrästen Knochenblöcken ohnehin noch die Evidenz. Ich habe damit zwar fünf Fälle erfolgreich durchgeführt, es gibt auch die Fallserien hoch spezialisierter Anwender wie Dr. Dr. Oliver Blume und Dr. Michael Back aus München, aber wissenschaftliche Studien existieren nicht.
Tunkel: Autologe Blöcke als Volltransplantat sind den allogenen CAD-CAM-Blöcken wohl nach derzeitiger Studienlage etwas überlegen, aber nicht mehr viel, denke ich. Sowohl autologe als auch allogene Blocktransplantate sind der Schalentechnik im Ergebnis unterlegen, auch wenn Vergleichsstudien hierzu fehlen. Wenn man es übrigens genau nimmt, ist die Schalentechnik eine Mischung aus Block- und Membrantechnik.
Wieso? Allein die Befestigung von Blöcken und Schalen ist doch völlig anders. Bei Blocktransplantaten pressen Zugschrauben den Block an den Knochen, bei der Schalentechnik fixieren Stellschrauben die Schalen mit Abstand zum originären Knochen …
Tunkel: Das ist richtig, aber die allogenen Schalen fungieren im Grunde als „feste“ Membranen. Ich vergleiche das gerne mit der Betonbau-Technik: Man konstruiert Schalen und lässt den Beton in die Hohlräume laufen. Bei der Schalentechnik fülle ich diesen dreidimensionalen Raum mit allogenen und autologen Spänen auf.
Prof. Dr. Fouad Khoury hat großen Erfolg mit zum Teil sehr dünnen autologen Knochenschalen. Lassen sich die allogenen Platten überhaupt ausdünnen?
Tunkel: Deutlich schlechter. Denn allogene Platten sind etwas spröder als die autologen, vor allem die gammasterilisierten.
Sie würden brechen?
Tunkel: Genau, deshalb muss man sie ein bisschen dicker lassen. Viel wichtiger aber ist, dass die Innenkontur stimmt, egal ob die Schale etwas dicker ist oder nicht. Nicht-gammasterilisierte allogene Schalen lassen sich etwas besser ausdünnen.
Ziehen Sie dünnere Schalen denn vor?
Tunkel: Ja, da bin ich ganz ehrlich. Aber auch jetzt, mit den etwas dickeren Platten, lässt sich gut arbeiten. Das Entscheidende ist: Der innere Anteil der Schalen definiert den Regenerationsraum, ist die allogene Platte dicker, ragt die einfach ein bisschen weiter raus.
Ist das dann eine Überaugmentation?
Tunkel: Wenn man es genau nimmt, ja. Allerdings sprechen wir hier von zirka 0,5 Millimetern gegenüber der autologen Platte. Das kann man sicher vernachlässigen und ist auch nicht mehr vergleichbar mit früheren „Überaugmentationen“ von circa 30 Prozent, um die Resorption auszugleichen. Das ist übrigens ein großer Denkfehler. Diese Überaugmentation löst die stärkere Resorption überhaupt erst aus. Da die allogenen Schalen resorptionsstabiler sind als die autologen, bedeutet die kleine Überkonturierung keinen Nachteil.
Gibt es neue Techniken, die als Ersatz von Eigenknochen dienen könnten?
Kämmerer: Nicht dass ist wüsste. CAD/CAM-gefräste Blöcke gibt es schon seit geraumer Zeit, Schalentechniken lassen sich mit allogenen und autologen Knochen umsetzen.
Tunkel: Die allogenen Platten sind aus meiner Sicht derzeit allen anderen Techniken deutlich überlegen. Sie tragen enorm dazu bei, den Einsatz autologer Blöcke zu reduzieren oder komplett zu vermeiden.
Das dürfte auch auf individuelle Titan-Meshes zutreffen …
Tunkel: Richtig, aber CAD/CAM-gefräste Meshes weisen hohe Komplikationsraten auf. Alle Studien, die mir bekannt sind, zeigen deutlich höhere Komplikationsraten als Vollblöcke und die Schalentechnik. Die Ergebnisse der Schalentechnik autolog wird mit der Schalentechnik allogen inzwischen sogar erreicht, mit gefrästen allogenen Block jedoch derzeit nicht. Vergleichsarbeiten von gefrästen allogenen Blöcke versus allogener Schalentechnik gibt es nicht.
Herr Dr. Höckl, welche Techniken favorisieren Sie in Ihrer Praxis?
Höckl: Einfache intraossäre und umschriebene vestibuläre Defekte lösen wir mit der GBR, also der Kombination einer resorbierbaren oder nicht resorbierbaren Membran plus partikuliertem KEM – das gelingt am einfachsten und vorhersagbar. Aber im Bereich der zweizeitigen Implantation sind wir eigentlich fast ausschließlich mit der Schalentechnik unterwegs. In der Vergangenheit haben wir vor allem autologe Knochenplatten eingesetzt, inzwischen greifen wir immer häufiger auf allogene Platten zurück.
Das große Plus allogener Materialien ist natürlich die Tatsache, dass wir den Patienten eine Alternative zur Eigenknochenentnahme anbieten können. Denn die postoperativen Schmerzen der Knochenentnahme sind nicht davon abhängig, ob ein kleiner oder großer Block entnommen wird. Biete ich dem Patienten ein Material, das ohne Entnahmemorbidität zu einem nahezu gleichwertigen Ergebnis führt, entscheidet er sich in der Regel dafür.
Warum greifen Sie überhaupt noch auf autologes Material zurück?
Höckl: Ich schaue mir stets das Lager an. Handelt es sich um ein voroperiertes, vernarbtes Gebiet, dann lässt sich keine gute Blutversorgung realisieren und ich favorisiere dann Eigenknochen. Im sauber abgeheilten Gebiet, bei einem etwas dickeren Biotyp, halte ich autologe und allogene Platten für gleichwertig. Ebenso gibt es nach wie vor Patienten, die Fremdmaterial ablehnen.
Muss man bei CAD/CAM-Blöcken und allogenen Knochenplatten eigentlich zwingend eine Membran verwenden?
Kämmerer: Nein, bei allen partikulären Materialien wird die Abdeckung mit einer Membran zur besseren Stabilität empfohlen, nicht aber bei der Block-Augmentation und der Schalentechnik. So empfiehlt es auch die neue Leitlinie „Implatologische Indikation für die Anwendung von Knochenersatzmaterialien“, die Ende des Jahres veröffentlicht wird. Denn die Blöcke und Platten fungieren quasi als biologische Knochenmembran, die der Stabilisierung des partikulären Materials dient. An der Leitlinie haben Dr. Dr Markus Tröltzsch, Prof. Dr. Dr. Bilal Al-Nawas und ich maßgeblich mitgearbeitet.
Tunkel: Dass die Membranapplikation in der Schalentechnik komplett wegfällt, halte ich für einen Riesenvorteil.
Die 2019 von der DGI iniitierte S2k-Leitlinie „Implatologische Indikation für die Anwendung von Knochenersatzmaterialien“ ist derzeit im AWMF-Umlauf in der letzten Korrekturschleife und wird Ende des Jahres verabschiedet. Zu den federführenden Autoren zählen Dr. Dr. Markus Tröltzsch, PD Dr. Dr. Peer Kämmerer und Prof. Dr. Dr. Bilal Al-Nawas.
Warum?
Tunkel: Selbst bei autologen Transplantaten bringt die zusätzliche Applikation von Membranen kaum Verbesserung hinsichtlich des Aufbauvolumens, aber die Komplikationsrate erhöht sich. Arbeitet man mit Blöcken oder Schalen, sollte es also stets das Ziel sein, die Membranen zu vermeiden.
Was ist das Problem?
Tunkel: Legt man Membranen auf Blöcke, erhöht das die Komplikationsrate. Ich vermute, dass der Verbund zwischen Lappen und autologen Blöcken in der Heilphase schneller und besser verläuft als zwischen Membranen und dadurch, dass der Lappen auf der Membran nicht so gute Anhaftung findet, haben wir wahrscheinlich eine höhere Dehiszenzrate bei Membranen.
Höckl: Das sehe ich ebenso. Das Problem von Membranen ist einfach, dass sie nicht nur das Einwachsen von Epithelzellen hemmen, damit nichts ins Augmentat einwächst, sondern auch die Adhäsion des Lappens auf der Unterlage hemmt. Und das ist ein relativ großes Problem, weswegen wir anfangs auch relativ viele Dehiszenzen über dem Material hatten. Und außerdem kann sich die Membranapplikation, je nach Defektzugang, ausgesprochen schwierig gestalten.
Anfangs haben wir, wenn wir allogenes Material in die Schalen eingebracht haben, noch eine Membran appliziert. Seit Kollege Tunkel gezeigt hat, dass er mit autologem Material aufgefüllt und auf die Membranapplikation verzichtet, machen wir das genauso. Das ist biologisch sehr intelligent.
Erfolgsentscheidend ist das Weichgewebsmanagement, das gilt bei allen Augmentationen. Worauf muss man in diesem Zusammenhang bei der allogenen Schalentechnik besonders achten?
Höckl: Vor allem die Entlastung und der Umgang mit dem Lappen müssen stimmen. Der Lappen darf zum Beispiel nicht arg traumatisiert werden. Es gilt genau zu überlegen, wie die optimale Blutversorgung des Lappens gelingt, ansonsten ist das Dehiszenzrisiko nach meiner Erfahrung größer als auf autologem Material.
Spannungsfreiheit und Schnittführung sind demnach erfolgsentscheidend?
Höckl: Absolut! Ich denke, es ist essenziell in jedem Bereich, in dem man knochenaugmentativ tätig ist. Das ist das das A und O.
Tunkel: Ein spannungsfreier, sicherer Verschluss ist der Erfolgsgarant, aber auch das Schwierigste. Beispiel gefräste allogene Blöcke: Diese aufzuschrauben ist keine Kunst; das Weichgewebe spannungsfrei zu verschließen dagegen schon. Und da gibt es einige weitere Punkte, die es zu berücksichtigen gilt. Sie betreffen vor allem die Periostschlitzung. Dabei können viele Fehler passieren:
- Sie kann zu hoch geraten, sodass die Mukosaareale auf der Schale bzw. Blockkante liegen. Das führt zu mehr Dehiszenzen.
- Schlitzt man zu invasiv, ist das Gewebe zwar spannungsfrei, aber geschädigt und die Lappenversorgung somit ‧gefährdet. Es drohen Lappen-Nekrosen.
Kurz: Spannungsfrei, aber schonend, lautet die Devise. Die Lappen-Mobilisation darf final auf keinen Fall im Bereich des Blocks bzw. der Schale liegen.
In welchen Situationen ziehen Sie autologen Knochen und xenogene Knochenersatzmaterialien Allografts derzeit noch wie vor?
Kämmerer: Also ganz klar, der hochatrophe Unterkiefer und Oberkiefer, größere vertikale Augmentationen – das sind für mich immer die Indikationen, autologes Material zu verwenden. Da kommen Allografts als Knochenersatzmaterialien nicht gegen an. Wir haben es versucht, hatten aber keine überzeugenden Ergebnisse.
Das gilt aber nicht für den Sinuslift?
Kämmerer: Nein, im Sinus sind alle Materialien gleichwertig. Zu diesem Schluss kommt auch die neue Leitlinie. Im Fokus der Leitlinie steht der größtmögliche Vorteil für den Patienten. Empfohlen wird deshalb, im Sinus partikuliertes synthetisches oder auch xenogenes KEM, das genauso gut funktioniert wie autologes und allogenes, aber weniger invasiv bzw. kostengünstiger ist. Aus meiner Sicht sollte das der Goldstandard beim Sinuslift sein. Warum soll ich dem Patienten die Entnahmemorbidität oder hohe Kosten zumuten, wenn es damit genauso gut funktioniert. Es ist allerdings zu bedenken, dass die Einheilung – was für den zweizeitigen Sinuslift Relevanz haben kann – bei Eigenknochenverwendung schneller ist.
Höckl: Beim einzeitigen Vorgehen kann ich der Argumentation folgen, beim zweizeitigen Vorgehen hat aus meiner Sicht der autologe Knochen auch im Sinus aufgrund seiner schnelleren Vaskularisierung und damit schnelleren Regeneration noch seine Berechtigung. Ein Re-Entry ist „einen Tick“ früher machbar. Deshalb gilt für uns: Ist zu wenig Restknochen vorhanden, um das Implantat stabil setzen zu können, gehen wir auch beim Sinuslift zweizeitig vor und augmentieren mit allogenem plus bovinem KEM für eine längere Standzeit und mit so vielen autologen Knochenspänen wie möglich.
Tunkel: Ich entscheide mich ausschließlich für xenogenes KEM im Sinus sowie bei kleinen Knochendefekten in Kombination mit einer Kollagenmembran. Liegt das Implantat-Gewinde frei, decke ich das Gewinde allerdings mit autologen Spänen ab. Bei größeren Defekten arbeiten wir natürlich nicht xenogen partikuliert. Das funktioniert nicht. Zu xenogenen Blöcken kenne ich keine besonders guten Studien. Titan-Meshes haben zu hohe Expositionsraten. Wir nutzen die Schalentechnik mit autologen oder allogenen Platten, je nach Patientenwunsch.
Der Patient hat also die freie Wahl?
Tunkel: Richtig, wir klären über beide Materialien auf, denn im Ergebnis sind sie gleich, wie unsere Untersuchungen gezeigt haben.
Ich möchte noch einmal auf das Mischen von allogenem mit autologem Material zurückkommen. Warum wird das empfohlen?
Kämmerer: Erstens brauchen wir nicht ganz so viel allogenen Knochen, zweitens erhöhen die in den autologen Knochenspänen enthaltenen menschlichen Kollagene und Wachstumsfaktoren das biologische Potenzial. Mit dem Mischen bekommt man so ein bisschen die Kombination aus beiden Welten, das gilt auch für das Mischen von xenogenem Material mit autologem KEM. Wir haben einfach diesen kleinen biologischen Extrakick.
Xenogen, allogen und autolog zu mischen ist aber keine Option?
Kämmerer: Nein, ich kenne auch niemanden, der das macht. Ich weiß, dass Kollege Tunkel gerne zum Zeitpunkt der Insertion der Implantate noch ein bisschen xenogenen Knochen krestal-bukkal im Rahmen einer GBR einbringt, um einen Resorptionsschutz zu bilden. Das ist ein interessanter Ansatz. Zwei unterschiedliche Knochenersatzmaterialien mit Eigenknochen zu mischen, darin sehe ich keinen Sinn.
Wie klären Sie bei der Verwendung von allogenen Knochenersatzmaterialien in Corona-Zeiten auf? Ist das aufwendiger als in der Vergangenheit?
Kämmerer: Gar nicht, wir klären auf wie immer. Bei den allogenen Materialien werden sämtliche Viren und Bakterien inaktiviert. Die Patienten fragen nicht nach speziellen Risiken in der Pandemie. Es handelt sich bei Knochenersatzmaterialien wie Allografts um ein zugelassenes Arzneimittel, das gesäubert wird. Es gibt keine Berichte, die auf Komplikationen wie Infektionen und Allergien hinweisen. Daran hat sich auch in Corona-Zeiten nichts geändert.
Höckl: Wenn wir den Patienten das Material empfehlen, gibt es letztlich kaum Nachfragen.
- Schon im Vorfeld gilt, sich Gedanken über die Schnittführung zu machen und über die Entlastung nachdenken, um Narbenbildung zu vermeiden.
- Das Periost muss geschont werden.
- Die Periostschlitzung lässt sich gut mit der Schere durchführen. Allerdings kann auch problemlos behutsam mit dem Skalpell gearbeitet werden.
- Die Schale muss mindestens zehn Minuten vor Einsatz im Wasser re-hydriert werden, um eine gewisse Elastizität zu erreichen.
- Die Kanten sind zu glätten, sie dürfen sich nicht durchs Weichgewebe bohren
- Mit chirurgischem Marker sollten im Vorfeld Orientierungsstriche für die Position der Bohrlöcher auf der Schale aufgebracht werden. Weil die Schale nicht so elastisch ist wie ein Knochenblock, sollten die Löcher für Osteosyntheseschraube vorgebohrt werden, denn die Schale kann recht schnell zerbrechen. Auf keinen Fall darf die Position im Mund noch einmal verändert werden, die Folge wäre ein ausgeleiertes Schraubloch.
- In der Regel reichen zwei Schrauben, manchmal müssen es auch drei sein. Es sollten möglichst gerade Schrauben mit flachem Kopf verwendet werden, keine konischen.
- Die Schale sollte während des Andrehens in der richtigen Position gehalten werden. Die Schrauben sollten nicht zu fest eingedreht werden.
- Wenn bei der Schale eine kleine Dehiszenz ist, ist das “auszuhalten“, da das Gerüst (scaffold) mit partikulärem Material aufgefüllt wird.
- PRF ist besonders bei der Weichgewebseinheilung zu empfehlen, aber es fehlt an Evidenz für eine Unterstützung der knöchernen Heilung.
Obwohl DNA-Bestandteile enthalten sind?
Höckl: Darüber klären wir auf. Wir informieren den Patienten darüber, dass Zellbestandteile vorkommen können, dass diese DNA-Bestandteile aber inaktiv sind und für den Patienten keine Gefahr darstellen, weil es weder dokumentierte Infektionen noch Verdachtsfälle von irgendwelchen Infektionen gibt. Corona-bedingte Nachfragen kamen und kommen auch bei uns nicht vor.
Tunkel: Das gilt für unsere Praxis auch. Im Grunde entscheidet sich der Patient ohnehin in der Regel so, wie der Behandler das Prozedere transportiert. Bin ich skeptisch, vermittle ich den Patienten meine Skepsis, bin ich überzeugt, vermittle ich die Überzeugung. DNA-Bestandteile sind übrigens zwar nachweislich in allogenen Böcken enthalten. Ob das aber auch für die allogenen Knochenplatten gilt, ist unklar. Das wurde noch nie untersucht.
Ich denke, man kann davon ausgehen, dass in den kortikalen allogenen Platten, deutlich weniger DNA enthalten ist als in den allogenen Vollblöcken. Nach derzeitigem Kenntnistand würde aber selbst die DNA-Menge in den allogenen Blöcken keine Immunsensibilisierung bewirken.
Und das erklären Sie den Patienten so?
Tunkel: Ja, und mehr als 50 Prozent unserer Patienten entscheiden sich für allogene Platten.
Liegt dennoch nicht möglicherweise in synthetischen Materialien die Zukunft? Prof. Katja Nelson, Freiburg, macht sich zum Beispiel für synthetisch hergestellte CAD/CAM-fräsbare Knochenblöcke stark (Konzept konfektionierter Scaffolds, Osteology-Kongress 2019 in Frankfurt).
Kämmerer: Es gibt und gab immer mal wieder Blöcke aus bovinem und synthetischem KEM, aber da ist das Indikationsspektrum sehr, sehr gering.
Bei welchen Indikationen wäre es zu empfehlen?
Kämmerer: Ich habe ein paar Mal gesehen, dass synthetische Blöcke bei Sandwich-Osteotomien genutzt wurden, bei einwandigen Defekten hat es funktioniert, aber sonst kenne ich kaum Fälle. Zu equinen Blöcken hat Prof. Dr. Frank Schwarz einige Studien durchgeführt – die Ergebnisse waren nicht wirklich erfolgsversprechend.
Tunkel: Die synthetischen Blöcke aus Tricalciumphosphat und Hydroxyapatit sind autologen und allogenen klar unterlegen und spielen in unserer Praxis überhaupt keine Rolle.
Höckl: Die Magnesium-Scaffolds von der Universität Hamburg, an denen Prof. Dr. Dr. Ralf Smeets gearbeitet hat, fand ich grundsätzlich interessant. Aber bis zur Praxisreife ist der Weg noch weit.
Gibt es weitere Ansätze?
Tunkel: Ich kenne keine. Dem synthetischen Material fehlt die Mikrostruktur, die die sowohl vom Tier als auch vom Menschen gewonnen Materialien, sei es nun autolog oder allogen, aufweisen. Deshalb heilen synthetische Materialien etwas schlechter ein.
Wie laufen die Forschungen auf dem Gebiet? Könnten synthetische Materialien die allogenen – und autologen sowie xenogenen – über kurz oder lang ersetzen?
Kämmerer: Das wäre natürlich unser Traum, wir hätten natürlich am liebsten synthetisches Material, das so gut ist wie der Eigenknochen oder sogar noch besser und komplett einheilt. Natürlich kann ich mir das vorstellen. Der Weg in Richtung Magnesium ist sicherlich sinnvoll. Wir haben damit ein Material, das komplett resorbiert wird im Laufe der Zeit. Inwieweit das gelingt, wird sich in klinischen Studien zeigen. Da bin ich zurückhaltend. Denn Zellversuche gibt es zahlreiche von unglaublich vielen Arbeitsgruppen, auch von meiner eigenen, aber wie es dann klinisch aussieht, das ist immer eine ganz andere Frage.
Was sollten synthetische Materialien leisten können? Welche Eigenschaften sollten sie aufweisen?
Höckl: Sie sollten resorbierbar und stabil sein und es ermöglichen, dass Blutgefäße gut einwachsen. Immunreaktionen dürfte es natürlich nicht geben. Ich würde es begrüßen, wenn wir ein synthetisches Material hätten, das sich für die Schalentechnik eignet. Aber ich glaube, so schnell werden wir das nicht bekommen.
Kämmerer: Wenn ich mir was wünschen könnte, wäre es ein synthetisches Material, das es schafft, novo Knochen zu induzieren – also die Osseoinduktion durchführt, komplett resorbiert und durch Eigenknochen ersetzt wird. Sprich: ein temporärer Platzhalter, ein Scaffold, der komplett durch Knochen ersetzt wird.
Tunkel: Entscheidend sind stets die Osteokonduktion, die Osteoinduktion und die Osteogenese. Die Osteogenese wird von Ersatzmaterialien wohl auch künftig nicht erreicht. Aber die Osteo-induktion lässt sich durch Wachstumsfaktoren optimieren. Da habe ich Hoffnung. Wichtig wäre natürlich die absolute Gewebefreundlichkeit, damit es bei einem längeren Heilungsverlauf nicht zur Exposition kommt, weil das Gewebe sich zurückzieht oder weil sich die KEM durcharbeiten, weil sie doch als Fremdkörper erkannt werden. Und dann sollten synthetische Platten einfach zu schrauben sein, wie es bei den CAD/CAM-Blöcken der Fall ist. Das würde die OP-Zeiten verringern. Das ist sicherlich der größte Nachteil der Schalentechnik.
Wie viel Zeit nimmt die allogene Schalentechnik denn in Anspruch?
Tunkel: Die reine OP-Zeit für eine vertikale Augmentation mit einer Schalentechnik liegt zwischen einer und eineinhalb Stunden. Das ist natürlich deutlich länger als bei einem vorgefrästen Block.
Und bei Titangittern?
Tunkel: Damit habe ich keine Erfahrungen gesammelt. Ich kann mir aber vorstellen, dass es länger dauert als mit einem vorgefrästen Block. Man muss ja noch mit Knochenersatzmaterialien füllen und eine Kollagenmembran darüberlegen, wiedereröffnen etc..
Die Schalentechnik feiert momentan ein Comeback. Ist das auf den Durchbruch der allogenen Platten zurückzuführen?
Höckl: Die Erfahrung hat gezeigt, dass die Immobilisation der Augmentate einfach extrem wichtig ist. Mit der Schalentechnik schafft man einen stabilen Raum, der genau dies ermöglicht. Partikuliertes Material zeigt zwar oft eine schnellerer Vaskularisierung, ist aber beweglicher, was das Misserfolgsrisiko erhöht und zu einem nicht vollständigen Verknöchern führen kann. Rigide Materialien sind von der Vaskularisierung her langsamer, aber von der Stabilität besser. Aufgrund der fehlenden Entnahme, die einige Kollegen abschreckt, haben die allogenen Platten sicher einen positiven Effekt auf die Popularität der Schalentechnik.
Nutzen Sie PRF bei der Schalentechnik, um die Wundheilung zu verbessern?
Höckl: Ja, das machen wir standardmäßig, nicht nur bei der Schalentechnik. Wir verwenden sowohl flüssiges PRF als auch in PRF in Matrix-Form, aber auch Hyaluronsäure.
Warum Hyaluronsäure?
Höckl: Weil es vorhersagbarer ist, Hyaluronsäure wird in immer gleichem Standard geliefert, die PRF-Qualität ist patientenabhängig. Wir erhalten bei unterschiedlichen Patienten unterschiedliche Ergebnisse bezüglich der Qualität der Blutkonzentrate.
Kämmerer: Wir nutzen PRF und i-PRF vor allem zur Verbesserung der Weichgewebseinheilung.
Welche Möglichkeiten birgt die Biologisierung von Augmentationsmaterial noch?
Tunkel: Ich könnte mir eine CAD/CAM-gefertigte Leitschiene vorstellen, die man mit Wachstumsfaktoren bestückt, um so eine Regeneration zu erreichen. Aber so einfach scheint das nicht zu sein. Derzeit stagniert die Entwicklung etwas.
Was wünschen Sie sich von der Industrie?
Kämmerer: Mehr finanzielle Unterstützung bei der Durchführung von Studien mit Knochenersatzmaterialien wie Allografts. Wir haben Anträge eingereicht, auch über das ITI, bei denen wir allogene Materialien testen wollten, und sind genau an dem Punkt gescheitert. Es ist einfach viel zu teuer. Weil Knochenersatzmaterialien wie Allografts unter das Arzneimittelgesetz fallen, sind Studien extrem aufwendig. Man muss die Patienten versichern, hohe regulatorische Vorschriften beachten – dazu fehlt den Universitäten einfach das Geld.
Bei synthetischen Materialien wäre das machbar?
Kämmerer: Ja, das ist richtig, und es gibt dazu auch ein paar Studien. Allerdings werden derzeit so unglaublich viele synthetische Materialien angeboten, dass man den Überblick verliert. Wir hoffen, dass sich das mit der neuen MDR ändert. Bislang ist es so, dass Ersatzmaterialien zugelassen werden, wenn der Hersteller zeigt, dass sie äquivalent sind zu einem bereits zugelassenen Material sind. Wir wünschen uns natürlich, dass die Materialien entsprechend erprobt werden, wie zum Beispiel die Materialien von Geistlich, Straumann oder auch Firma Artoss aus Rostock, bei denen wir über Jahrzehnte in vielen klinische Studien, Zellstudien und in Tierstudien zeigen konnten, dass diese Materialien funktionieren. Das leisten tatsächlich nur einige wenige von den hunderten Materialien, die derzeit auf dem Markt sind.
Tunkel: Ich halte vor allem Weiterentwicklungen mit Blick auf die Biologisierung für erfolgsversprechend. Auch da braucht es natürlich Studien. Man sollte Wachstumsfaktoren mit verschiedenen Methoden kombinieren. Wir wissen zum Beispiel aus der GTR, dass die Kombination von Emdogain und Membran keinen zusätzlichen Nutzen bringt. Fragt sich also: Was bringt Emdogain bei der Block- und Schalentechnik? Dazu gibt es keinerlei Daten.
Sie wünschen sich also kein neues KEM, sondern Verbesserungen bestehender Techniken durch neue Studien zu Wachstumsfaktoren?
Tunkel: Richtig. Mischt man zum Beispiel bei der Schalentechnik in das partikulierte Material Wachstumsfaktoren, ließe sich damit eine noch bessere und schnellere Regeneration erreichen. Derzeit biologisieren wir das allogene Material mit autologen Knochenchips.
Höckl: Mit Blick auf die Allografts sollte man mehr deutsche Literatur publizieren, die unter anderem auch zu den enthaltenen DNA-Fragmenten Stellung nimmt. Das würde sicherlich viele noch zögernde Kollegen von dem allogenen Material überzeugen.
Auch wenn es wenige Studien gibt: Halten Sie die allogene Schalentechnik für zukunftsweisend?
Kämmerer: Definitiv! Die allogene Schale macht natürlich nicht aus einem schweren Fall einen leichten. Wir müssen uns Gedanken über die Schnittführung, die Periostschlitzung, die Weichgewebsmobilisierung und die Nahttechnik machen. Aber die Blockentnahme wird vermieden. Und die ist für viele Kollegen eine echte Hürde.
Wir haben immerhin eine Multicenterstudie durchgeführt, eine Beobachtungsstudie mit sieben Praxen und 30 Fällen, die gute Ergebnisse gebracht hat. Die Nachbeobachtung beläuft sich auf mehr als zwei Jahre. Das ist nicht schlecht, aber eine ziemlich geringe Zahl, wenn man sich überlegt, wie oft die allogene Schalentechnik gemacht wird. Man darf nicht vergessen, dass bei solchen Studien die Dokumentation ganz entscheidend ist. Dazu gehören ja auch die klinischen Fotos; das ist das standardisierte Vorgehen. Das kostet viel Zeit, die man in der niedergelassenen Praxis kaum hat. Deshalb reicht es oft nicht für eine Publikation.
- Eigenknochen ist nach wie vor biologischer Goldstandard für große vertikale Defekte, aber längt nicht mehr für alle Indikationen..
- Die Ergebnisse der Schalentechnik autolog wird mit der Schalentechnik allogen heute bereits erreicht.
- Die Platten fungieren quasi als biologische Knochenmembran, die der Stabilisierung des partikulären Materials dient, weshalb sich eine zusätzliche Membranapplikation erübrigt. Das senkt die Komplikationsrate.
Die Experten

Foto: Privat
Dr. Jochen Tunkel
seit 2007 niedergelassen in spezialisierter Praxis für Parodontologie, Implantologie & Oralchirurgiein in Bad Oeynhausen.
info@fachzahnarzt-praxis.de

Foto: Privat
Dr. Kai Höckl
studierte Zahnmedizin in Freiburg und ist seit 2017 in spezialisierter oralchirurgisch/implantologischer Praxis in Bad Krozingen niedergelassen.
info@hoeckl-miehe.de

Foto: Privat
PD Dr. Dr. Peer Kämmerer
Leitender OA/Stellvertretender Klinikdirektor der Klinik und Poliklinik für Mund-, Kiefer- und plastische Gesichtschirurgie der Universität Mainz
peer.kaemmerer@unimedizin-mainz.de