Weichgewebsaugmentation: Ersatzmaterialien kommen
Noch ist das bei Patienten unbeliebte autologe Bindegewebstransplantat Goldstandard für Weichgewebsaugmentationen. Doch Ersatzmaterialien holen auf, erklärt Dr. Kai Fischer, Würzburg.
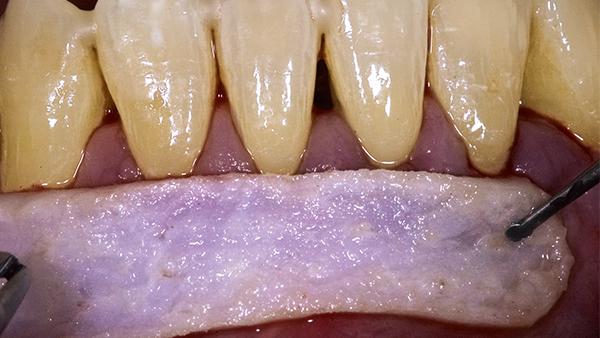
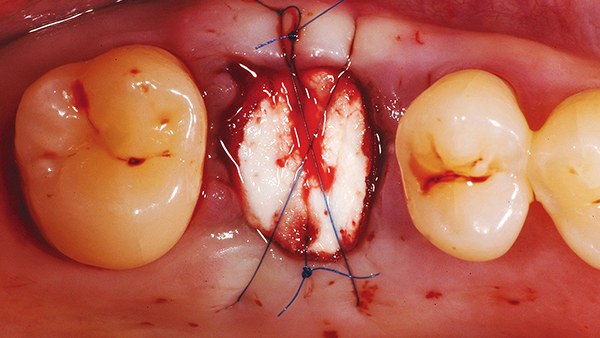
Rezessionsdeckung bei günstiger Ausgangssituation wie ausreichend befestigter Gingiva/mittlerer bis dicker Biotyp © Fischer
Bekanntlich ist das invasive Bindegewebstransplantat bei Patienten ausgesprochen unbeliebt. Welche Alternativen bieten sich an?
Fischer: Vor allem Materialien dermalen Ursprungs, meist porciner Herkunft, also aus Schweinehaut gewonnen. Zwar gilt nach wie vor das autologe Bindegewebs‧transplantat als Goldstandard zum Volumenaufbau im Weichgewebsbereich, aber sowohl aus Patienten- als auch aus Behandlersicht sind weniger invasive Methoden wünschenswert.
Im Bereich des Hartgewebes hat man es im Grunde schon geschafft …
Fischer: Das ist für viele klinische Situationen korrekt. Es gibt nur noch wenige Indikationen, in denen autologer Knochen die einzige Option ist. Wir haben dank der große Bandbreite an Knochenersatzmaterialien (KEM) und deren unterschiedlicher Eigenschaften fast immer die Option, auf eine Knochenentnahme beim Patienten zu verzichten.
Und das strebt man auch bei den Weichgewebsersatzmaterialien an?
Fischer: Im Grunde ja, denn die Gewebeentnahme kann für den Patienten sehr unangenehm sein. Dazu kommt das Risiko von intra- und postoperativen Komplikationen wie Blutungen und Wundheilungsstörungen. Doch so weit wie bei den KEM sind wir mit Blick auf Alternativen zu Bindewebstransplantaten noch nicht, und die Vielfalt ist deutlich geringer.
Wie steht es mit den allogenen Weichgewebsersatzmaterialien?
Fischer: Diese sind in Deutschland nur wenig verbreitet oder waren teilweise nur zugelassen, wenn es keine Alternativen gab. Zurzeit setze ich ausschließlich porcines Material ein.
Bovines Material wie beim KEM eignet sich nicht?
Fischer: Die Kollagenstruktur des Schweins ist der des Menschen ähnlicher als die des Rindes. Die meisten Kollagenmembranen und Weichgewebersatzmaterialien sind deswegen porcinen Ursprungs.
Wann genau sind die Kollagenmatrizes indiziert?
Fischer: Die Hauptindikation für mich ist das periimplantäre Weichgewebsdefizit, also kleinere Volumendefizite z. B. bei der Implantatfreilegung. Die Voraussetzungen für den Einsatz der Ersatzmaterialien (Beispiel mucoderm/botiss) sollten allerdings günstig sein. Die primäre Deckung ist ein entscheidender Faktor für den Erfolg des Eingriffs.
Das heißt?
Fischer: Das heißt: keine voroperierten Bereiche, ein mittlerer bis dicker Biotyp, keine zu tiefe Rezession, ausreichend befestigte Gingiva. Bei komplexen Fällen – dünne Weichgewebssituation, wenig befestigte Gingiva, voroperierte Situation etc. – empfehle ich nach wie vor das autologe Gewebetransplantat.
Trotz der schmerzhaften Entnahme?
Fischer: Ja, die Heilungschancen sind in diesen Fällen einfach noch besser. Das Fremdmaterial verzögert nach meiner Erfahrung die Heilung und stellt eher höhere Anforderungen an das Gewebehandling. D. h., man spart sich zwar die Transplantatentnahme am Gaumen, Chirurgie und Heilung werden aber eher komplexer, weshalb ich die Kombination beispielsweise mit Schmelz-Matrix-Proteinen (Emdogain/Straumann) oder anderen wundheilungsbeschleunigenden Materialien empfehle.
Wie gehen Sie bei den verschiedenen Defekten vor?
Fischer: Zunächst gilt es zu unterscheiden, welches Ziel ich mit dem Eingriff verfolge. Zur Erhöhung des Weichgewebsvolumens um Implantate oder in zahnlosen Bereichen hat das Ersatzmaterial durchaus seine Indikation. Habe ich günstige Voraussetzungen im Bereich der Rezessionsdeckung, kann ich evtl. ebenfalls auf Ersatzmaterialien zurückgreifen. Möchte ich aber befestigte Gingiva oder Mukosa gewinnen, favorisiere ich nach wie vor das autologe Transplantat.
Der Weichgewebsaufbau an Implantaten gelingt demnach mit den klassischen Verfahren sicherer, also mit subepithelialen Bindegewebstransplantaten und freien Schleimhauttransplantaten?
Fischer: Je komplexer der Fall, desto vorhersagbarer sind autologe Transplantate. Wie schon gesagt, reduziere ich die Morbidität des Patienten durch die Verwendung einer dermalen Matrix, jedoch wird der Eingriff insgesamt nicht leichter, da die Vorbereitung des Empfangsbetts eher komplexer wird. Der Operateur muss einen Fall vorhersagbar mit einem autologen Transplantat lösen können, bevor er sich an die Ersatzmaterialien trauen sollte. Mit der Weiterentwicklung der Produkte und einem besseren Verständnis der Heilungsabläufe wird die Bedeutung der Ersatzmaterialien trotzdem wachsen.
Wie viel Weichgewebe brauchen wir eigentlich um Implantate?
Fischer: Wir wissen aus teils alten Publikation über die biologische Breite, aber auch aus aktuellen Forschungsergebnissen, dass wir mindestens eine 2–3 mm dicke Weichgewebsmanschette um Implantate brauchen, um den darunterliegenden Knochen schützen zu können. Ist das Gewebe zu dünn, wird durch eine Resorption des darunterliegenden Knochens die Weichgewebsdicke erhöht.
Kann das Weichgewebsvolumen um Implantate auch zu groß werden?
Fischer: Dies ist nicht eindeutig geklärt. Da könnte ein Unterschied zu Zähnen liegen. Eine Sondierungstiefe über 3–5 mm um Implantate muss nicht zwingend auf eine Entzündung oder einen Knochenabbau hindeuten.
Ein Zuviel an Weichgewebe ist also ein eher sekundäres Thema?
Fischer: Eine erst kürzlich veröffentlichte Übersichtsarbeit konnte keinen direkten Zusammenhang zwischen Sondierungstiefe und periimplantären Erkrankungen finden. Sondierungstiefe ist allein also kein ausreichender Verlaufsparamater und muss im Zusammenhang z. B. mit Röntgenbildern gesehen werden. Eine Weichgewebshöhe von 5 mm oder mehr kann also durchaus eine gesunde Situa‧tion darstellen, z. B. in einer Einzelzahnlücke. In einer Freiendsituation im Unterkiefer mit mehreren Implantaten nebeneinander wird man im Normalfall eher keine sehr hohen Gewebedicken finden.
Aber das Problem wird im Fach diskutiert …
Fischer: … Eine dicke Mukosa kann durch eine Veränderung des Milieus für Bakterien unter Umständen eine Entzündung begünstigen. Vor allem bei Sofortimplantaten in Einzelzahnlücken, die häufig etwas tiefer gesetzt werden und somit approximal auch einmal 6–8 mm Gewebedicke aufweisen können, könnten etwa durch einen mehrfachen Abutmentwechsel und entsprechende Gewebsveränderungen langfristig Probleme entstehen.
Zurück zum Thema Weichgewebs‧ersatzmaterialien. Die Heilung soll etwas verzögert ablaufen, verglichen mit dem klassischen Bindegewebstransplantat. Was kann helfen?
Fischer: Die Zugabe wundheilungsfördernder Produkte, etwa Schmelz-Matrix-Proteine, ist ein Ansatz. Diese beschleunigen die Neovaskularisation, wirken antibakteriell und führen langfristig auch zu einer Verdickung der Gewebe.
Ist das vergleichbar mit der zusätzlichen Gabe von Hyaluronsäure?
Fischer: Ja und nein. Die biologische Kompetenz von Hyaluronsäure ist anders. Hyaluronsäure beschleunigt die Gefäßeinsprießung und damit die Heilung. Schmelz-Matrix-Proteine führen z. B. in der Parodontalchirurgie nicht nur zu einer schnelleren Heilung, sondern ermöglichen eine echte Regeneration von Attachement im Vergleich zu einer Reparatur.
Ein Blick in die Zukunft: Wann werden Weichgewebsersatzmaterialien die autologen Gewebe verdrängen?
Fischer: „Verdrängen“ wohl noch längere Zeit nicht. Bei kleinen periimplantären Weichgewebsdefekten und günstigen Rezessionen stellen sie aber eine gute Alternative das. Doch grundsätzlich gilt: Wenn man sich nicht zutraut, mit autologen Gewebe zu behandeln, sollte man es auch nicht mit Ersatzmaterial versuchen. Denn die Handhabung der Kollagenmatrix ist mindestens genauso anspruchsvoll wie die des autologen Gewebes, wenn nicht anspruchsvoller.