Bruxismus: Keine Kontraindikation
In dem vorliegenden Patientenfall gelang die optimale Versorgung eines Bruxers: Bei einer unsymmetrischen Oberkieferfront, einem abgebrochenen Brückenpfeilerzahn und einem abgesunkenen Biss, der nur durch den implantatgetragenen Zahnersatz abgestützt war, konnte nach simultaner Augmentation und Implantation mit GBR-Technik ein fast perfektes klinisches Outcome erzielt werden.
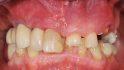
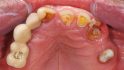
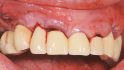
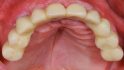
Aufsicht auf die Ausgangssituation. © Scherg
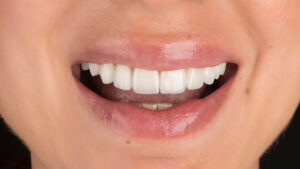
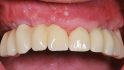
Der männliche Patient (69 Jahre) stellte sich aufgrund der unsymmetrischen OK-Front und des zuletzt abgebrochenen Brückenpfeilerzahns 23 vor (Abb. 1). Bei einem unauffälligen Allgemeinzustand ohne Medikamenteneinnahme imponierte bei dem Nichtraucher vor allem der abgesunkene Biss, der in der Vertikalen nur durch den implantatgetragenen Zahnersatz abgestützt war.
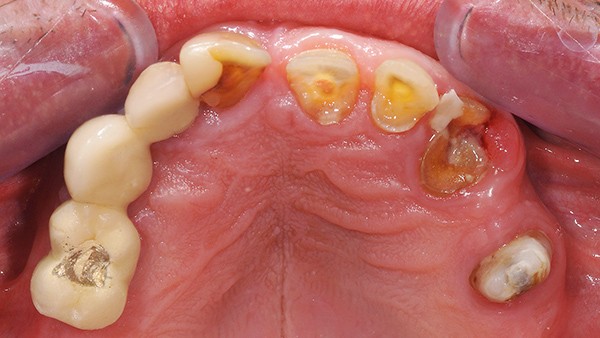
Aufgrund der verkürzten Zahnreihe ohne Molaren, die der Patient auch nicht versorgt haben wollte, lagen an allen natürlichen Zähnen im Ober- wie im Unterkiefer starke Abrasionen vor (Abb. 2). Dabei hatte der Patient keine Kiefergelenksprobleme und keine CMD-Symptomatik. Im Unterkiefer sollten die freiliegenden Dentinareale mit Komposit abgedeckt werden und die Wiederherstellung der Höhendimension sollte durch die Neuversorgung im Oberkiefer realisiert werden. Die implantatgetragene zementierte Suprastruktur auf den 2002 inserierten Implantaten zeigte okklusal Keramikabplatzungen, und das Gerüstmetall lag frei. Röntgenologisch lagen stabile Knochenverhältnisse an den beiden Implantaten 13 und 14 vor, da die Implantate über eine maschinierte Schulter von 2 mm verfügen. Bei der Insertion vor 17 Jahren wurde umfangreich mit der GBR-Technik Knochen augmentiert. Das Implantat 12 hatte 3 mm Knochenverlust, gemessen von der Höhe der maximalen Anlagerung des Knochens, klinisch waren die Implantatschultern 12 und 13 bukkal freiliegend.
Bruxismus-gerechte Planung
Die Planung umfasste eine konservierende Vorbehandlung mit Individualprophylaxe. Die natürlichen Pfeiler im Oberkiefer waren nicht erhaltungswürdig und sollten mit Implantaten versorgt werden, sodass mit den prothetisch neu zu versorgenden Implantaten 13 und 14 eine verschraubte Implantatbrücke inseriert werden konnte.
Aufgrund des Bruxismus planten wir ein CAD/CAM-gefrästes Titangerüst, das als Wrap-around mit Kunststoff verblendet werden sollte und über Multi-Unit-Zwischenstücke auf den Implantaten verschraubt werden konnte. Aufgrund der durch Abrasionen und Attritionen verursachten Verringerung der Bisshöhe und der Notwendigkeit, die vertikale Höhe vor dem endgültigen Zahnersatz mit dem Provisorium neu einzustellen, fiel die Entscheidung auf ein Kunststoffprovisorium, das auf dem alten Zahnersatz auf 13 und 14 und den Zähnen 11 und 25 abgestützt werden sollte. Damit konnten Sofortimplantate ohne Sofortversorgung eingeplant werden, was die gesamte Behandlungszeit zu reduzieren half [1-3].
Präparation
Im ersten Behandlungsschritt wurden die Pfeilerzähne 21 und 25 zur Aufnahme eines zementierten Provisoriums präpariert und wurde eine funktionelle Bissnahme genommen. Der Zahntechniker radierte am Gipsmodell die restlichen Zähne und fertigte ein zementierbares, metallverstärktes Kunststoffprovisorium an, das sich entsprechend der ermittelten vertikalen Höhe über die vorhandene Kaufläche 13, 14 erstreckte.
Einsetzen des Provisoriums
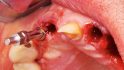
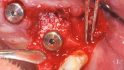
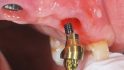
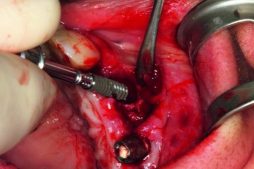
Implantation, Extraktion und Einsetzen des Provisoriums wurden in einem Behandlungsschritt durchgeführt. Die verblockte Suprastruktur konnte abgenommen und um die Krone 12 gekürzt werden. Das Implantat 12 wurde mit dem Entfernungsinstrument für NobelReplace Implantate (Nobel Biocare Retrieval Tool) ohne Verlust an Hart- und Weichgewebe extrahiert (Abb. 3). Anschließend konnten positionsbezogen in regio 11 und 22 die Zähne entfernt werden und die sofortige Implantation konnte erfolgen (Abb. 4).
Für die Sofortimplantation ist es wichtig, die biologischen Strukturen der Alveole um das Implantat herum zu stabilisieren, da damit langfristig der Erhalt und der Erfolg gewährleistet werden [4]. Die Alveolen entsprachen der Befundklasse 1 mit intakten Alveolenwänden, sodass die Implantate jeweils mit einem bewussten bukkalen Gap gesetzt werden konnten [46].
Primärstabilität gesichert
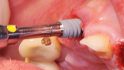
Um einen breiten Gingivaformer zur transgingivalen Einheilung aufschrauben zu können, wurden mit dem zum System konformen Bone-Mill-Bohrer die subgingivalen Anteile der Implantate mit Platform Switch so weit erweitert, dass ausreichend Raum zur Insertion vorhanden war und damit das Emergenzprofil ausgeformt werden konnte (Abb. 5). Aufgrund der hohen Primärstabilität der Fixturen war es möglich, diese mit den Gingivaformern sofort zu versorgen und damit die Extraktionsalveole auch im Bereich des Weichgewebes zusätzlich zu stützen [5]. Im Bereich 11 konnte eine Fixtur mit Durchmesser 4,3 mm der Platform RP und Länge 13 mm primärstabil inseriert werden, im Bereich 22 eine 3,5 mm Duchmesser der Platform NP und Länge 13 mm. Um eine sichere primärstabile Verankerung prognostisch sicher erzielen zu können, wurden dafür NobelActive Implantate gewählt, da dank des sich erweiternden, wurzelförmigen Implantatkörpers das Implantat sich im koronalen Drittel wie ein Osteotom verhält.
Zusätzlich verdichtet das doppelläufige Kompressionsgewinde mit den apikal weit ausladenden Gewindeflanken zur Spitze hin durch eine minimale Osteotomie den Knochen, sodass selbst in ungünstigen Knochensituationen und nach mehrfachen Korrekturen der Implantatposition die Primärstabilität erreicht werden kann [6]. Diese Funktionen helfen, um in anspruchsvollen Situationen [7,8], in denen es sonst schwierig wäre, eine hohe Primärstabilität zu erreichen, und ermöglichen Sofortimplantation und Immediate Function [6-16].
Simultan augmentieren und implantieren
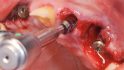
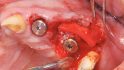
Der frakturierte und kariös zerstörte Wurzelrest 23 hinterließ nach der Entfernung einen großen Alveolendefekt (Klasse 3) [46], sodass nach der Insertion des Implantats in regio 24 (NobelActive RP 4,3 × 13 mm) [46] ein bukkaler Mukoperiostlappen präpariert und der knöcherne Defekt dargestellt wurde. Zur Regeneration mittels GBR-Technik wurde ein xenogenes Knochenersatzmaterial (creos xenogain, Nobel Biocare) verwendet und mit ortsständigem Blut vermischt und auf den Defekt aufgelagert [44,45] (Abb. 6).
Zur Abdeckung des Augmentats wurde ein xenogenes Weichgewebsersatzmaterial (creos mucogain 3 mm, Nobel Biocare) bukko-okklusal appliziert, um gleichzeitig die Dicke des Weichgewebes zu vermehren (Abb. 7). Der Lappen konnte koronal positioniert und damit die Wunde abgedeckt werden. Die GBR-Technik ermöglicht als bewährtes Verfahren zur Augmentation in der Implantologie [47-49] die gleichzeitige Durchführung des Einbringens des Implantats und der knochenaufbauenden Maßnahme.
Weichgewebsaugmentation erforderlich
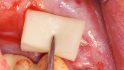
Infolge des knöchernen Defekts an der explantierten Fixtur lag auch ein bukkaler Weichgewebsdefekt am intakten Implantat 13 vor, der aufgrund der 2 mm maschinierten Schulter nicht knöchern zu regenerieren war. Deshalb entschieden wir uns für eine Weichgewebsaugmentation mit einem xenogenen Material. Zu diesem Zweck präparierten wir durch einen vertikalen Schnitt distal des Implantats 13 mit Tunnelierungsinstrumenten eine bukkale Tasche und schufen Raum. So konnte eine doppelt gefaltete Kollagenmatrix (creos mucogain 3 mm, Nobel Biocare) in diese Tasche eingelagert und mit Einzelknopfnähten verschlossen werden (Abb. 8, 9). Zur temporären Versorgung wurde das vorbereitete Provisorium mittels Glasionomerzements inseriert (Abb. 10).
Prothetische Versorgung
Nach komplikationsloser Einheilphase von vier Monaten begann die prothetische Versorgung. Die alte Kronenversorgung und die Abutments 13, 14 wurden entfernt und die Vermehrung des Weichgewebes deckte die Dehiszenz vollständig ab. Verschraubte festsitzende dentale Implantatbrücken bieten neben dem Vorteil der leichten Zugänglichkeit und der damit gegebenen Möglichkeit der Abnehmbarkeit [20] noch den Ausschluss einer zementinduzierten Periimplantitis [21].
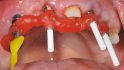
Um eine verschraubte Brücke spannungsfrei zu inserieren ist es notwendig, direkt auf den Implantaten das Gerüst zu verblocken und dann gemeinsam analog abzuformen. Momentan besteht auf der Grundlage der verfügbaren Evidenz die Empfehlung, den gesamten Kiefer konventionell statt digital abzuformen [22]. Die unterschiedlichen Implantatsysteme mit der Drei-Kanal-Verbindung und den neu eingesetzten Implantaten mit Platform Switching und einer Innenkonusverbindung können prothetisch mit dem NobelProcera System miteinander versorgt werden. Um die Vorteile der Innenkonusverbindung der NobelActive Implantate auch bei einer verblockten Suprastruktur zu nutzen, wurde bei den Implantaten in regio 11, 22 und 24 jeweils ein Multi-Unit-Abutment verwendet, um zusätzlich die unterschiedlichen Mukosadicken auszugleichen, damit dann die Brückenränder leicht subgingival liegen.
Besonderheiten des Implantats
Das Implantat verfügt über eine Innen-Konus-Verbindung und ein integriertes platform-switching für eine verbesserte Weichgewebsanlagerung [23-26], damit das Knochen- und Weichgewebsvolumen für eine natürlich aussehende Ästhetik optimiert werden [12, 27-30]. Die konische Innenverbindung mit Sechskant bietet eine sehr hohe Passgenauigkeit und hohe mechanische Festigkeit [43]. Zudem konnte in einem In-vitro-Vergleich bei dem NobelActive Implantat mit der konischen Implantat-Abutment-Verbindung gegenüber Systemen mit einer Flat-to-flat-Verbindung unter Belastung eine geringere bakterielle Besiedelung des Interface-Bereichs registriert werden [31]. Als weitere Entwicklung kamen die neuen Xeal-beschichteten Multi-Unit-Abutments zur Anwendung, die neben der optischen Änderung der goldenen Farbe auch über eine spezielle Oberfläche verfügen, die eine optimierte Anlagerung von Weichgewebe ermöglicht.
Xeal ist eine glatte, nicht poröse, nanostrukturierte, anodisierte Oberfläche und weist eine Oberflächenchemie und Topografie auf, die speziell auf die Förderung der Weichgewebsanlagerung ausgelegt sind. Diese sogenannte Mucointegration ist eine zukunftsweisende Oberflächentechnologie, bei der ein enger Kontakt zwischen Weichgewebe und Abutment als Barriere wirkt, die den darunterliegenden Knochen schützt (Abb. 11). Dies ist die Grundlage für eine langfristige Gesundheit und Stabilität des Gewebes [32-35].
Bissnahme per Kunststoffgerüst
Nach der Insertion der Multi-Unit-Abutments und der Befestigung mit einem Drehmoment von 35 Ncm wurden die temporären Abutments (Nobel Biocare Temporary Snap Abutment) nacheinander mit Kunststoff (Pattern Resin) miteinander verbunden.
Unter Verwendung der in der Vertikalen gekürzten Abutments erfolgte mit dem hergestellten Kunststoffgerüst eine Bissnahme. Für die Abformung ist gewöhnlich der Wechsel der Befestigungsschraube der Abutments notwendig, um mit den längeren Abdruckschrauben mit einem individuellen Löffel eine offene Abformung der verblockten Brücke durchführen zu können. Um diesen zusätzlichen Arbeitsschritt zu vermeiden, benutzen wir Kunststoffröhrchen, die als Platzhalter dienen (Abb. 12). Als prothetische Lösung fertigte der Zahntechniker auf dem Meistermodell aus dem Kunststoffverbundstück ein Brückengerüst, das per CAD/CAM-Technik aus Titan gefräst wurde. Neben der Bereitstellung einer Vielzahl von restaurativen Möglichkeiten konnte mehrfach gezeigt werden, dass über die CAD/CAM-Technik gefertigte implantatbasierte Versorgungen über ein bisher nicht bekanntes Niveau an Genauigkeit in der Passung verfügen [20, 36-37].
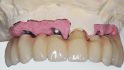
Da ein suffizientes Maß an Präzision von verschraubtem Zahnersatz auf dentalen Implantaten aufgrund der rotationssichernden Eigenschaften schwierig umsetzbar ist [38], bieten nur wenige CAD/CAM-Systeme wie das Procera Implant Bridges (PIB, Nobel Biocare AG, Kloten, Switzerland) direkt verschraubte Restaurationen an. Die verbliebenen Stümpfe 21 und 25 wurden am Modell radiert. Dabei erfolgte die Digitalisierung im zahntechnischen Labor, die Fräsung des Gerüsts dann nach Übertragung der Daten extern im Fertigungszentrum von Nobel Biocare. Zurück im Labor, verblendete der Zahntechniker das Titangerüst als Wrap-around mit einer Basis aus rosa Kunststoff, vorgefertigten Prothesenzähnen und Kunststoff (Abb. 13).
Insertion
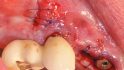
Zum finalen Inserieren extrahierten wir die Zähne, der Zahntechniker bereitete an diesen Stellen eine ponticartige Basis vor. Aufgrund der Verschraubung der Brücke besteht nach Abheilung der Alveolen und der Notwendigkeit einer basalen Anpassung die Möglichkeit, dies ohne großen Aufwand durchzuführen. Vier Wochen nach der Eingliederung stellte sich der Patient erneut vor; wir nahmen die Brücke zur Reinigung ab und befestigten sie wieder mit den vorgegebenen 15 Ncm (Abb. 14, 15).
Die Lockerung der Befestigungsschraube [39-40] wird mit einer Häufigkeit von 6,7 Prozent nach fünf Jahren als ein klinisches Problem beschrieben [41]. Diese erneute Fixierung verringert die Wahrscheinlichkeit einer Schraubenlockerung [42]. Um die Gefahr einer zu starken Abnutzung wegen des Bruxismus zu begegnen, fertigten wir noch eine Aufbissschiene an.
Der Experte

Dr. Stefan Scherg
studierte Zahnmedizin in Würzburg, ist niedergelassen seit 2002 in eigener Praxis in Karlstadt.
praxis@zahnarzt-scherg.de