Das Potenzial von Schadensminderung beim Rauchen
Zahnärzte sprechen bei ihren Patienten das Thema Rauchen regelmäßig an. Doch nur eine Minderheit der Raucher in Deutschland ist sehr konkret für den Rauchstopp motiviert. Zwar ist der vollständige Abschied von der Verbrennungszigarette das oberste Ziel – für diejenigen Raucher, die dennoch weiterrauchen, könnte jedoch auch das Konzept der Schadensminderung sinnvoll sein. Zahnärzte sind in diesem Kontext wichtige Ansprechpartner, doch ihnen fehlen oft Informationen über verbrennungsfreie und dadurch schadstoffreduzierte Alternativen.
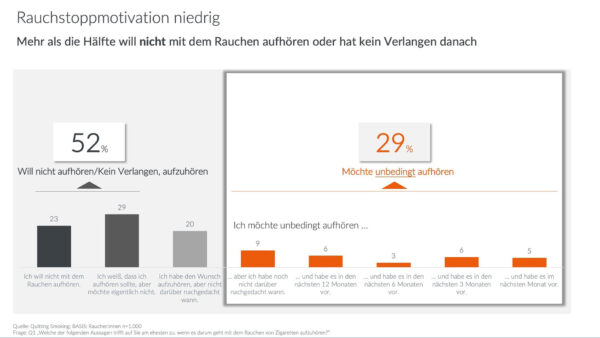
1 – Die Studie Barrieren des Rauchstopp 2022 wurde durch die GfK im Auftrag der Philip Morris GmbH durchgeführt und zeigt eine geringe Rauchstoppmotivation unter deutschen Rauchern. Bild: Philip Morris International
Herr Dr. Nussbaum, Rauchen ist ein großes Gesundheitsrisiko. Welche Rolle spielt das Rauchen heute noch in Deutschland?
Dr. Alexander Nussbaum: Obwohl Rauchen gemäß der OECD das größte vermeidbare Risiko für die Gesundheit darstellt, liegt laut der vom Bundesgesundheitsministerium geförderten Deutschen Befragung zum Rauchverhalten (DEBRA) der Universität Düsseldorf die Raucher-Quote hierzulande bei 32,4 Prozent. Das ist im europäischen Vergleich sehr hoch. Hinzu kommt, dass aktuell mehr als 90 Prozent der Raucher in Deutschland angeben, in den letzten zwölf Monaten keinen ernsthaften Rauchstopp-Versuch unternommen zu haben; Zigarettenrauchen wird ohne neue Konzepte nicht verschwinden [1].
Herr Schmidt, Herr Prof. Ziebolz, Sie sind Zahnärzte. Welche gesundheitlichen Auswirkungen verursacht Rauchen bei Patienten?
Jan-Philipp Schmidt: Im Praxisalltag sehe ich häufig die typischen Raucherverfärbungen, insbesondere bei freiliegenden Dentinanteilen aufgrund von Bruxismus lagern sich Verbrennungsrückstände deutlich ein. Im Gegensatz dazu sieht das Zahnfleisch bei starken Rauchern eher unauffällig aus – auch bei Patienten, die ihre Mundpflege vernachlässigen. Hier ist Vorsicht geboten, damit beginnende Parodontalerkrankungen nicht unterschätzt werden. Im Hinblick auf die langfristige Gesunderhaltung von Implantaten sehen wir deutlich mehr Probleme bei Rauchern.
Prof. Dr. Dirk Ziebolz: Rauchen ist ein ausgewiesener Risikofaktor für Parodontitis, Periimplantitis und orale Tumore. Bei Patienten, die regelmäßig Zigaretten konsumieren, zeigen sich überwiegend parodontale Erkrankungen, dosisabhängig schwerere Formen der Parodontitis. Bei der klinischen Inspektion sind zudem häufig Verfärbungen, Biofilm- und Zahnsteinauflagerungen sowie manifestierte Mundschleimhautveränderung wie Leukoplakien festzustellen. Auch bei Implantatpatienten treten vermehrt periimplantäre Erkrankungen auf. Erst die klinische Untersuchung mit Aufnahme parodontaler Befunde, wie Sondierungstiefe oder Attachmentverlust, gibt einen Hinweis hinsichtliche des Schweregrads der parodontalen bzw. periimplantären Erkrankung. Zudem sprechen Patienten weniger gut auf die Parodontaltherapie an, sodass in dieser Gruppe häufig schwierig parodontale und periimplantäre Gesundheit und Stabilität erreicht werden kann.
Frau Fresmann, sehen Sie als Dentalhygienikerin ebenfalls die Folgen des Zigarettenrauchens?
Silvia Fresmann: Rauchen ist Risikofaktor #1 für die Entstehung der Volkskrankheit Parodontitis. Durch das Rauchen wird die Gingivablutung kaschiert. Der Patient wiegt sich in Sicherheit, da keine Anzeichen zu sehen sind. Eine parodontale Befunderhebung bringt dann ans Licht, dass die Parodontitis oft weit vorangeschritten ist. Auch die Wundheilung ist beeinträchtigt, sodass die Parodontitistherapie nur mäßig erfolgreich ist. Ein Rauchstopp, kombiniert mit einer optimierten Mundhygiene, kann die Prognose der Erkrankung erheblich verbessern.
Aber auch andere Gewebe und physiologische Prozesse im Mundraum sind durch Tabakrauch einem hohen Risiko ausgesetzt. So wird die Speichelbildung in den zahlreichen kleinen Speicheldrüsen gestört und es droht Mundtrockenheit. Zusammen mit der Beeinflussung der Geschmackspapillen ist die geschmackliche Sensorik verändert.
Worin begründet sich aus wissenschaftlicher Perspektive die Schädlichkeit des Rauchens?
Fresmann: Rauchen ist die schädlichste Form des Nikotinkonsums, weil Tabak verbrannt und Rauch inhaliert wird. Beim Verbrennen des Tabaks entstehen tausende verschiedene Substanzen. Sehr schädlich sind vor allem Nitrosamine, Acrolein und Kohlenmonoxid. Das Nikotin hingegen macht süchtig, ist aber nicht die Ursache der meisten rauchbedingten Erkrankungen.
Nussbaum: Das stimmt. Hauptursache der mit dem Zigarettenrauchen assoziierten Krankheiten sind die Schadstoffe, die zum Großteil erst durch die Verbrennung des Tabaks bei bis zu 900 Grad Celsius entstehen. Nikotin ist nicht risikofrei und kann eine Abhängigkeit verursachen, ist aber nicht die primäre Ursache für die Schädlichkeit [2]. Das weiß mit 16 Prozent jedoch nur ein Bruchteil der Raucher in Deutschland, wie wir untersucht haben [3].
Schmidt: Die toxischen Verbrennungsrückstände von Zigaretten führen im Mund- und Rachenbereich, der Trachea, den Bronchien und in der Lunge zu Gewebeschädigungen. Die Flimmerhärchen der Bronchialschleimhaut werden zerstört und der giftige Rauch schädigt die Lungenbläschen. Karzinome oder COPD sind die Folgen. Systemisch werden außerdem die Endothelzellen der Gefäße angegriffen, dies kann zu Gefäßverschlüssen aber auch Aneurysmen führen. Innerhalb der Mundhöhle wird durch jede Zigarette auch lokal die Durchblutung des parodontalen und periimplantären Gewebes herabgesetzt und dadurch die körpereigene Abwehr reduziert.
PD Dr. Gerhard Schmalz: Insgesamt sind es komplexe Mechanismen, die zu den negativen Auswirkungen des Rauchens beitragen: Nach heutigen Kenntnissen beruht die schädliche Wirkung des Rauchens auf einer Vielzahl toxischer Inhaltsstoffe des verbrannten Tabaks wie Kohlenmonoxid, Phenolen, Acetaldehyd und weitere. Die Bedeutung des Nikotins, als wesentlicher Bestandteil, sollte in der Mundhöhle ebenfalls berücksichtigt werden. Die Verbrennung der „Giftstoffe“ bedingt unmittelbar einen negativen Einfluss auf den Zellstoffwechsel von Fibroblasten und Epithelzellen. Zudem führt der oxidative Stress durch Freisetzung reaktiver oxidativer Radikale (ROS) zu einer Veränderung des Kollagenstoffwechsels und somit zu potenzieller Gewebeschädigung. Im Weiteren bedingt die vorliegende kapillare Vasokonstriktion eine Minderdurchblutung der Gingiva und damit verbundene chronische Hypoxie. Nachfolgend ist eine Veränderung der Immunantwort die Folge. Zum anderen unterstützt das Rauchen eine Dysbiose des oralen Mikrobioms mit Einfluss auf die Diversität oraler (-pathogener) Bakterien.
Sprechen Sie das Thema Rauchen im Patientengespräch häufig an?
Schmidt: Gerade bei jüngeren Patienten, vor operativen und implantologischen Eingriffen und im Rahmen der parodontalen und periimplantären Gesundheit, rückt der Rauchstopp in den Fokus.
Ziebolz: Im Rahmen der parodontalen Betreuung und Therapie oder vor geplanten Implantversorgungen erfassen wir das Rauchverhalten der Patienten, um frühzeitig diesen potenziellen Risikofaktor zu identifizieren und über die negativen Folgen des Rauchens aufzuklären. Zudem versuchen wir die Thematik zu adressieren und Interventionen zur Rauchentwöhnung anzubieten.
Fresmann: Rauchende Patienten stellen eine besondere Herausforderung dar. Die neuen S3-Leitlinien zur Behandlung der Parodontitis Stage I–III thematisieren das Rauchen und empfehlen eine Intervention. Häufig haben Raucher jedoch kein ausgeprägtes Problembewusstsein, wollen gar nicht mit dem Rauchen aufhören oder haben bereits erfolglose Versuche hinter sich. Unsere Aufgabe ist es, den Patienten zu einem gesunden Rauchstopp, oder zumindest zu einem weniger schädlichen Verhalten wie den Umstieg auf andere Alternativen zu bewegen und Wege aufzuzeigen. Ein Hilfsmittel ist die motivierende Gesprächsführung, deren wichtigster Grundsatz ist, das Beratungsgespräch als Partnerschaft zwischen Prophylaxefachkraft und Patient zu verstehen. Nur auf Augenhöhe und mit echtem Interesse an den Beweggründen lässt sich die Motivation steigern, einen Rauchstopp zu vollziehen.
Wie leicht ist es, Raucher zu einem Rauchstopp zu bewegen?
Schmidt: Meiner Erfahrung nach können Raucher grob in zwei Kategorien eingeteilt werden: Auf der einen Seite die, die ernsthaftes Interesse an einem Rauchstopp haben, aber aus diversen Gründen nicht von den Zigaretten wegkommen. Auf der anderen Seite stehen die „Genuss-Raucher“ – hier wird jede Zigaretten-Pause als Lebensqualität wahrgenommen. In beiden Gruppen sind sich die Raucher der Gefahren bewusst. Ohne einschneidende Erlebnisse werden jedoch selbst die abschreckenden Fotos auf den Packungen nur als abstrakte Gefahr wahrgenommen; dass in Deutschland ca. 13 Prozent aller Todesfälle als Folge des Rauchens erfasst werden, wird ausgeblendet. Im Rahmen der Aufklärung im Vorfeld von Implantat-Versorgungen sollte das Thema in jedem Fall mit den Patienten angesprochen werden, hier bietet sich oft ein guter Moment zum Umdenken.
Fresmann: Natürlich ist unser oberstes Ziel, den Patienten zum Rauchstopp zu motivieren. Das ist schwierig und gelingt nicht oft. Es gibt viele Raucher, die auch lieb gewordene Gewohnheiten wie eine entspannte Zigarette als Entschleunigung des Alltags beschreiben. Viele Raucher möchten also gar nicht aufhören. Neue Strategien und Aufklärung sind gefragt! Winston Churchill hat einmal gesagt, dass ein leidenschaftlicher Raucher, der immer von der Gefahr des Rauchens für die Gesundheit liest, in den meisten Fällen aufhört – zu lesen.
Nüchtern ausgedrückt schlagen in Deutschland 127.000 Tote pro Jahr zu Buche. Solche Fakten kennt jeder Raucher, meint aber, persönlich nicht betroffen zu sein. Ein möglicher Weg für Raucher, die nicht an einem Rauchstopp interessiert sind, wäre, auf weniger schadstoffhaltige – wenn auch nicht schadstofffreie – Alternativen wie E-Zigaretten oder Tabakerhitzer umzusteigen. Das könnte ein Weg sein, den Gewohnheitsraucher zu einem schadstoffärmeren Verhalten zu motivieren – das oberste Ziel allerdings bleibt der Rauchstopp!
Schmalz: Aus der klinischen Erfahrung heraus ist es schwierig, einen langjährigen Raucher zum Rauchstopp zu bewegen. Raucher sind sich in der Regel der negativen Auswirkungen bewusst und zeigen sich unbeeindruckt von der stetigen Belehrung oder blocken gar direkt ab. Dabei muss man zwei Dinge berücksichtigen: Raucher sind durch die (Nikotin-)Abhängigkeit als chronisch krank einzustufen und Rauchen ist eine etablierte, ritualisierte Handlungsweise im Alltag und oft auch ein wesentlicher Bestandteil von Lebensqualität. Entsprechend sind viele Raucher weniger empfänglich für einen Rauchstopp, denn die damit einhergehende notwendige Verhaltensänderung wird für viele Patienten als erhebliche Hürde wahrgenommen, die häufig als unüberwindbar angesehen wird. Somit stößt man häufig auf Desinteresse oder gar Abwehrhaltungen: Ein bedingungsloser Rauchstopp lässt sich nicht einfach umsetzen, weil viele Raucher gerne rauchen. Dem gegenüber gibt es auch Patienten, die nach Aufklärung im Rahmen der Parodontitistherapie, oder vor kostenintensiven Behandlungen mit Implantatversorgungen, einen unbedingten Rauchstopp anstreben. Diese Gruppe von Patienten ist am zielgerichtetsten zu motivieren und erfolgreich zum Rauchstopp zu bewegen; hierbei sind wirksame patientenorientierte Interventionen empfehlenswert.
Nussbaum: Wir können aus eigenen Untersuchungen die Ergebnisse der DEBRA-Studie bestätigen, nach denen aktuell nur eine Minderheit der Raucher in Deutschland sehr konkret für den Rauchstopp motiviert ist (Abb. 1). Jeder zweite Befragte (52 Prozent) ist demnach gar nicht motiviert.
Herr Dr. Nussbaum, welche Möglichkeiten sehen Sie für Raucher, die aktuell nicht für einen Rauchstopp motiviert sind?
Nussbaum: Unbestritten gilt: Für alle Raucher ist der vollständige Verzicht auf Tabak- und Nikotinprodukte die beste Option. Auch ein Rauchstopp, der erst spät unternommen wird, bringt noch gesundheitliche Vorteile. Zur Wahrheit gehört aber auch: Die konstant hohe Raucherquote in Deutschland zeigt, dass der alleinige Appell zum Rauchstopp die Lebenswirklichkeit und Barrieren von Rauchern nicht ausreichend berücksichtigt. Für diejenigen erwachsenen Raucher, die ansonsten weiterrauchen würden, könnte der vollständige Umstieg auf verbrennungsfreie schadstoffreduzierte Alternativen – wie beispielsweise E-Zigaretten, Tabakerhitzer oder Nikotinbeutel – im Sinne einer Schadensminderung sinnvoll sein (Abb. 2). Diese sind allerdings nicht risikofrei, denn sie enthalten das abhängig machende Nikotin; Langzeitstudien können natürlicherweise noch nicht vorliegen. Wichtig: Maßnahmen der Schadensminderung (engl. Harm Reduction) beim Rauchen ersetzen nicht bestehende Präventionsmaßnahmen, sondern ergänzen sie pragmatisch. Alternative Nikotinprodukte können die mit dem Rauchen verbundenen Gewohnheiten bedienen, allerdings ohne Tabakverbrennung und dadurch signifikant schadstoffreduziert. Neben Studien, die sich mit gesundheitsrelevanten Aspekten wie Entzündungsparameter befassen [4], untersuchen andere Studien mögliche Zahnverfärbungen durch Zigaretten, die sich auf Ästhetik auswirken, im Vergleich zu schadstoffreduzierten Alternativen. Sie belegen, dass die Aerosole alternativer Nikotinprodukte im Vergleich zum Zigarettenrauch mit einer signifikant reduzierten Verfärbung einhergehen [5, 6].
Wie gut fühlen Sie sich als Zahnärzte bzw. Dentalhygienikerin in Bezug auf Schadensminderung beim Rauchen informiert?
Schmidt: Die Kampagne „Rauchfrei leben“ des Sucht- und Drogenbeauftragten der Bundesregierung und die Aktion „rauchfrei!“ der Bundeszentrale für gesundheitliche Aufklärung bieten viele breit aufgestellte Hilfsangebote für den Rauchstopp – in einzelnen Flyern zu E-Zigaretten und Tabakerhitzern werden auch Abstufungen in der Schädlichkeit aufgeführt – hier wird jedoch häufig nicht auf Details eingegangen und auf eine unzureichende Studienlage verwiesen. Als Zahnarzt oder Zahnärztin sollte man seine wissenschaftlichen Informationen auf jeden Fall durch eigene Recherchen, z. B. bei der Cochrane Library ergänzen, um auf dem aktuellsten Stand der Forschung zu sein. Im Bereich der langfristigen Auswirkung des Rauchens und insbesondere einer möglichen „Tobacco Harm Reduction“ auf die Implantatgesundheit bedarf es sicherlich noch weiterer Studienergebnisse.
Fresmann: Der Kenntnisstand hinsichtlich gesundheitsschädlicher Substanzen beim Rauchen durch die Verbrennung von Tabak und der Stand der Aufklärung über weniger schadstoffhaltige – und daher möglicherweise weniger schädliche – Alternativen ist nicht optimal. Hier muss viel mehr Aufklärung durch Fortbildung für das zahnmedizinische Personal angeboten werden.
Ziebolz: Wir beschäftigen uns seit einigen Jahren mit der Thematik der Schadensminderung insbesondere im Kontext des Rauchens, der „Tobacco Harm Reduction“. Dabei ist festzustellen, dass die Thematik Schadensminderung und Rauchen unter Zahnärzten oft unbekannt und daher im klinischen Alltag nicht präsent ist. Dabei wird „Tobacco Harm Reduction“ als ein Konzept der Schadensminderung und damit auch der Prävention von negativen Folgen des Zigarettenrauchens in Deutschland sehr divers und intransparent diskutiert. Zudem ist eine Einordnung der negativen Folgen von E-Zigaretten und Tabakerhitzern für zahnärztliche Kollegen schwierig, da keine ausreichenden und validen Informationen und Kenntnisse vorliegen.
Umso wichtiger ist es, eine zeitgemäße Einordnung und Aufklärung zur Schadensminderung beim Rauchen transparent vorzunehmen. Hierbei sollte die aktuell international verfügbare Literatur die Basis darstellen; neben den negativen Folgen des Rauchens im Allgemeinen sollte auch aufgezeigt werden, dass „Rauchen nicht gleich Rauchen ist“ und der Umstieg auf Alternativen zur Verbrennungszigarette mit einer Schadensminderung einhergehen kann, wie beispielsweise einem geringeren negativen Einfluss auf die parodontale Gesundheit. Gleichermaßen kann dieser auch ein erfolgreicher Überbrückungsweg zum Rauchstopp sein.
Es ist unbedingt erforderlich, dass wir diese Diskussion anschieben, mit dem Ziel, individuelle Wege der Schadensminderung für die Patienten aufzuzeigen – im optimalem Fall ist es der stets anzustrebende Rauchstopp, in anderen Fällen sollte es eine Schadensminderung sein. Hierbei sollten wir uns neben unserer zahnärztlichen Verantwortung auch im Sinne einer gesamtheitlich gesundheitlichen Prävention gegenüber unseren rauchenden Patienten verpflichtet fühlen.
Nussbaum: Wir können diese Eindrücke aus quantitativer Sicht bestätigen. Unsere Umfragen unter Zahnmedizinern zeigen, dass sich Dreiviertel von ihnen mehr Information zum Rauchen und zur Schadensminderung wünschen.
Was sind für Sie aktuell die größten Herausforderungen in diesem Kontext?
Nussbaum: Es sind das fehlende Wissen über die Ursache der Schädlichkeit des Rauchens, sowie die unter Rauchern weit verbreitete Fehlwahrnehmung des relativen Schadenspotenzials von verbrennungsfreien Alternativen im Vergleich zum Zigarettenrauchen [7]. Beides untergräbt die Chance, eine informierte Entscheidung in Richtung Rauchstopp oder Umstieg zu treffen, und das spiegelt sich in den stabilen Raucherquoten wider. Die manifestierte Konsequenz ist das Weiterrauchen – die schlechteste Option von allen. Differenzierte Aufklärung über das Rauchen, den Rauchstopp und über wissenschaftlich fundierte Alternativen ohne Verbrennung könnte gerade Raucher, die ansonsten weiterrauchen würden, zu einer informierten Entscheidung ermächtigen.
Was raten Sie Ihren Kollegen im Umgang mit dem Thema Rauchen?
Schmidt: Alle Zahnärzte sollten einen Beitrag zur Prävention leisten. Insbesondere bei jungen Patienten sollten wir versuchen, über positive Kommunikation aufzuklären und frühestmöglich eine Schadensvermeidung oder -begrenzung im Blick haben. Auch als Nichtraucher sollte man sich für den zahnärztlichen Berufsalltag mit dem Thema Rauchen eingehend beschäftigen und hierbei das Praxisteam in die Überlegungen einbeziehen. Insbesondere die Tatsache, dass laut „Tabakatlas Deutschland“ zwischen 2015 und 2020 die Zahl der Todesfälle als Folge des Rauchens trotz gesetzlicher Reglementierungen angestiegen ist, sollte uns zum entschlossenen Handeln bewegen. Eine Praxis, die implantologisch tätig ist und die Pflege und Gesunderhaltung von Zahnimplantaten ernst nimmt, muss sich mit dem Thema intensiv beschäftigen.
Fresmann: Rauchentwöhnung ist ein wichtiges Thema. Jede Zahnarztpraxis sollte sich damit auseinandersetzen. Die Schädlichkeit des Rauchens ist belegt. Verzögerte Wundheilung, Veränderungen der Mundschleimhaut, Begünstigung der Parodontitis und Periimplantitis gefährden den Behandlungserfolg. Ein sofortiger Rauchstopp ist immer die zu favorisierende Maßnahme.
Schadstoffreduzierte Maßnahmen wie der vollständige Umstieg auf E-Zigaretten, Tabakerhitzer oder tabakfreie Nikotinbeutel sind nicht risikofrei, aber dem Weiterrauchen vorzuziehen. Die Rauchentwöhnung kann hohe Anforderungen an die Geduld und kommunikativen Fähigkeiten der Behandler stellen.
Schmalz: Für orale Gesundheit ist das oberstes Ziel, einen Rauchstopp zu erzielen. Neben Aufklärung zu negativen Folgen sollten Patienten verschiedene Interventionsmöglichkeiten aufgezeigt und der Zugang zu diesen unterstützend ermöglicht werden. Im Rahmen eines patientenorientierten Präventionskonzepts ist neben dem Ziel des kompletten Rauchstopps auch durch einen niederschwelligen Umstieg auf Alternativprodukte, eine schrittweise Entwöhnung vom Nikotinkonsum möglich.
Patienten, für die ein Rauchstopp keine Option ist, sollten sowohl über den bedingungslosen Rauchstopp informiert und aufgeklärt werden, als auch über Alternativen, welche die gesundheitlichen Folgen mindern, ohne vollends auf das „Alltagsritual“ verzichten zu müssen.
Eine regelmäßige, zeitgemäße und transparente Einordnung der zugrundliegenden und evidenzbasierten Daten, sollte die Basis für entsprechendes Aufklärungsmaterial darstellen und Handlungsempfehlungen für die Zahnarztpraxis aufzeigen. Entsprechend sollten sich Zahnärzte gezielt und breit über das Thema informieren und fortbilden, sodass sie es unmittelbar in die Patientenbetreuung einbinden können.
Herzlichen Dank Ihnen allen für das interessante Gespräch.
Dieser Beitrag wurde mit freundlicher Unterstützung von Philip Morris realisiert.