Das ABC der Kieferkammspaltung
Mit speziellen Instrumenten lässt sich der Knochen minimalinvasiv präparieren. Aufwendige block- und/oder membranbasierte Augmentationsverfahren erübrigen sich. Besonders gut eignen sich weiche, spongiöse Kieferbereiche im Oberkiefer, doch auch für den Unterkiefer gibt es Möglichkeiten.
Für die Kieferkammspaltung gelten die generellen Ein- und Ausschlusskriterien für augmentative Maßnahmen. Dazu zählen unter anderem Knochenerkrankungen, Radio-, Chemo- oder Bisphosphonat-Therapie, aber auch schlechte Mundhygiene und die fehlende Mitarbeit des Patienten sollten berücksichtigt werden. Weiche, spongiöse Kieferbereiche eignen sich grundsätzlich besser als harte Knochenareale mit ausgeprägter Kortikalis. Aus diesem Grund favorisieren Behandler die Kieferkammspaltungen auch im Oberkiefer. Ich empfehle präoperativ eine CT-Diagnostik. Neben der dreidimensionalen Kieferform erhält man dabei auch Informationen über Knochenaufbau und -dichte. So lassen sich Fälle finden, die auch im Unterkiefer die Kieferkammspaltung zulassen.
Kieferkammspaltungen zeigen stets einen mehr oder weniger stark ausgeprägten Knochenverlust im Bereich der krestalen Kortikalis. Im ästhetisch anspruchsvollen Frontzahnbereich ist somit Vorsicht geboten, wenn nicht von vornherein herausnehmbar gearbeitet werden soll. Um später freiliegenden Implantatschultern vorzubeugen, inseriert man bei einer Kieferkammspaltung etwas tiefer als im normalen ortsständigen Knochen.
Ein Ziel der Kieferkammspaltung sollte sein, beide Knochenlamellen nicht über die Elastizitätsgrenze hinaus zu mobilisieren. Denn die immer wieder empfohlenen Grünholzfrakturen (Biegungsbruch) wirken sich deutlich negativ auf die Wundheilung und das spätere Ergebnis aus und sollten vermieden werden. Da das Implantat bei einer Kieferkammspaltung zwischen zwei vitalen Knochenlamellen liegt, ist die Komplikationsquote geringer als bei An- bzw. Auflagerungsplastiken, wie Chiapasco et al. gezeigt haben [Clin. Oral. Implants. Res. Oct. 2006, 17 Suppl. 2: 136–159]. Auf Komplikationen stießen die Autoren bei 40 Prozent der membrangestützten Knochenaufbauten, aber nur bei 2 Prozent der Split-Operationen und 8 Prozent der Knochenblockaugmentationen.
Der konkrete Fall
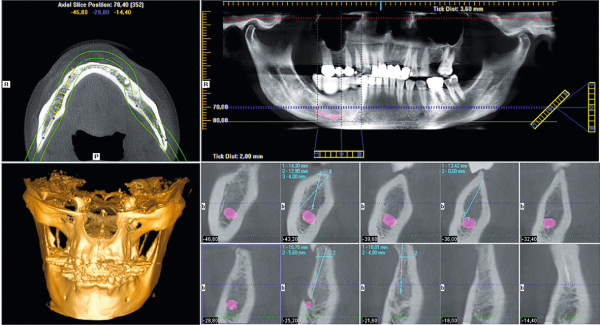
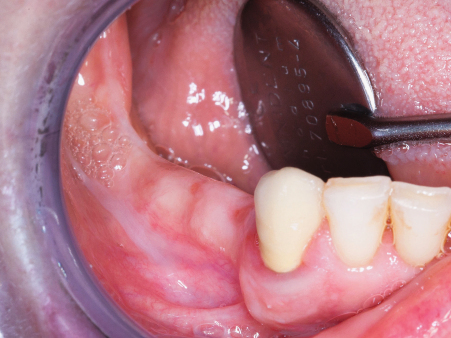
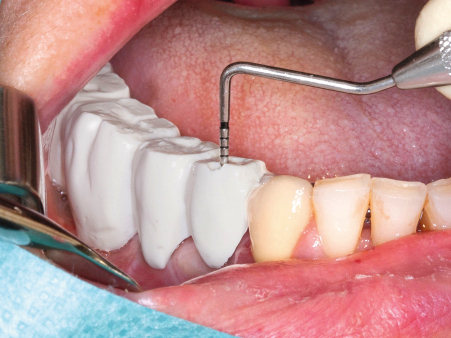
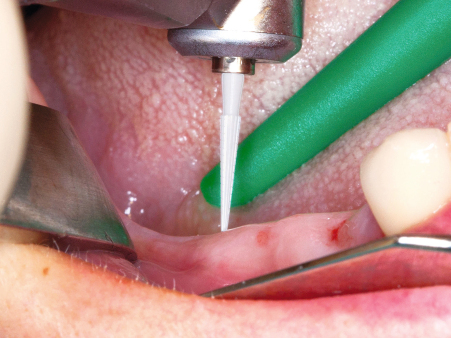
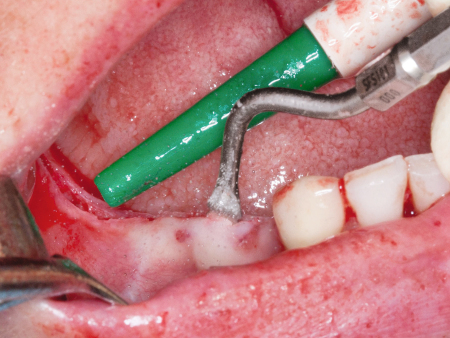
Das Ausgangs-DVT zeigt den zu versorgenden Unterkieferbereich 44–47 einer 50-jährigen Patientin (Abb. 1). Gut zu erkennen ist in regio 44 und 45 der spongiöse Knochen im bukkalen Kieferanteil – die Voraussetzungen für eine erfolgreiche Kieferkammspaltung sind damit klar gegeben. Im distalen Kieferbereich liegen ausgeprägte kortikale Strukturen vor, allerdings ist das Knochenvolumen so groß, dass bereits minimale Erweiterungen eine Implantatinsertion ermöglichen sollten. Die Abbildungen 2 und 3 zeigen die klinische Ausgangssituation bzw. die Röntgen- und Positionierungsschablone in situ. Mit einem feinen Zirkoniumdioxid- bzw. Hartmetallfräser (Fig. H254E, Komet) wird die krestale Schleimhaut eröffnet (Abb. 4). Die Schnittbreite reicht bei diesem Vorgehen aus, so dass unmittelbar danach mit der oszillierenden Spaltung des Kiefers begonnen werden kann (Abb. 5). Die Sägen der Sonosurgery (Fig. SFS101, Komet) werden dazu in einem Schallhandstück mit externer Kochsalzzuführung betrieben. Der Schnitt ist mit 0,3 mm besonders dünn und substanzschonend. Man arbeitet mit leichtem Druck im distalen Bereich des zu spaltenden Areals auf voller Tiefe, und anschließend wird mit sägenden Bewegungen der Schnitt nach mesial erweitert.
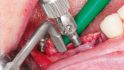
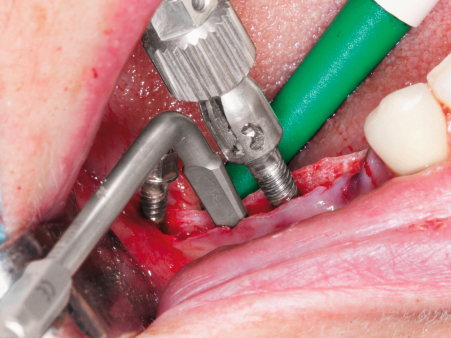
Je nach Härte des Knochens nimmt diese Arbeit etwas Zeit in Anspruch. Die Knochenspaltung sollte mindestens die volle Implantatlänge umfassen und um einen Implantatdurchmesser nach mesial und distal extendiert und/oder vestibuläre Entlastungsschnitte sollten angelegt werden. Eine Pilotbohrung von 1–2 mm Dicke entlang des Schnitts zur Festlegung der Implantatposition ist häufig hilfreich, um ein Verrutschen der Osteotome zu vermeiden. Die schraubenförmigen Osteotome des MaxilloPrep-Systems werden abwechselnd und in aufsteigender Reihenfolge eingesetzt (Abb. 6). In hartem Knochen empfiehlt es sich, die Schrauben schrittweise einzudrehen, um die Elastizitätsgrenze des Knochens nicht zu überschreiten. Durch vorsichtiges Dehnen mit den zugehörigen Handwerkzeugen (Angle Modulation nach Fuchs Fig. M110F, Komet) lässt sich dieser Prozess beschleunigen.
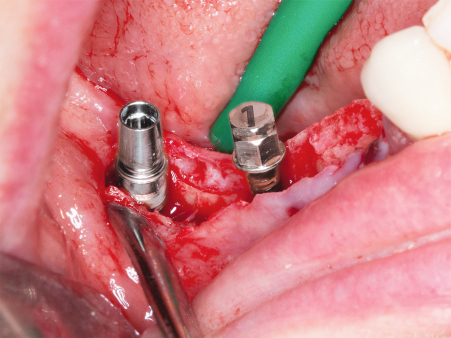
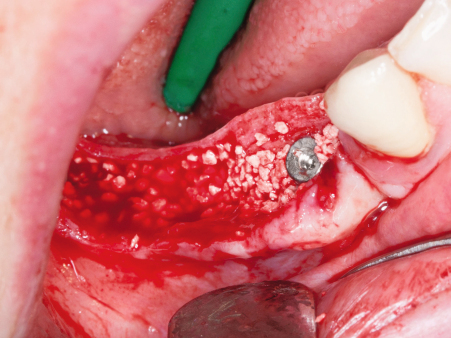
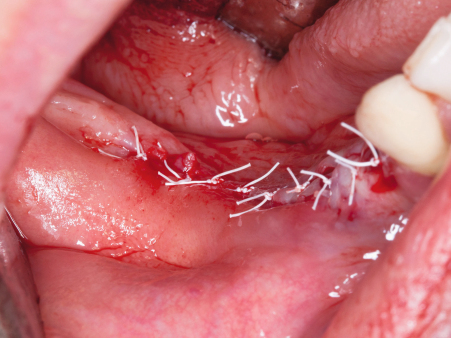
Wie bereits erwähnt, sollten Frakturen des Knochens unbedingt vermieden werden. Federt der Knochen beim Wechsel zum nächstgrößeren Osteotom zurück, so dass sich die Schraube nicht einsetzen lässt bzw. nicht richtig fasst, ist es hilfreich, akzessorische Dehnschrauben zwischen den Implantatorten zu verwenden, die den Spalt vorübergehend offenhalten. Abschließend werden die Dehnschrauben durch Implantate des gleichen Durchmessers ersetzt (Abb. 7) und der entstandene Spalt mit autologem Knochen bzw. Knochenersatzmaterial aufgefüllt (Abb. 8). Der Einsatz von Membranen ist üblicherweise nicht erforderlich. Um den augmentierten Bereich spannungsfrei zu decken (Abb. 9), kann eine Periostschlitzung durchgeführt oder, wenn möglich, ein Spaltlappen präpariert werden. Von einer schleimhautgetragenen provisorischen Versorgung während der Heilungsphase ist abzuraten. Nach zehn Wochen kann die Freilegung erfolgen und bei vorsichtiger Vorgehensweise für den endgültigen Zahnersatz abgeformt werden.
Fazit
Die Kieferkammspaltung bietet bei richtiger Indikationsstellung gegenüber herkömmlichen An- und Auflagerungsplastiken ein hohes Maß an Behandlungssicherheit, verbunden mit geringeren Kosten und geringer Beeinträchtigung des Patienten durch Schmerzen und Therapiedauer. Insbesondere weiche Knochen mit wenig ausgeprägter Kortikalis sind für diese Therapieform geeignet. Neben dem Haupteinsatzgebiet im Oberkiefer lassen sich mithilfe dreidimensionaler Bildgebung auch im Unterkiefer immer wieder geeignete Fälle erkennen.

Dr. Martin Dürrholt
studierte Zahnmedizin in Würzburg und ist seit 2002 niedergelassen in einer Gemeinschaftspraxis in Bad Salzuflen. Tätigkeitsschwerpunkt: Implantologie
praxis@dr-duerholt.de